КРАТКАЯ ИСТОРИЯ БЦЖ
Первые мысли о возможности создания противотуберкулёзной вакцины появились у французского микробиолога Альбера Кальметта и ветеринара Камиля Герена, когда в 1908 году они работали в Институте Пастера в Лилле. Учёные заметили, что на питательной среде на основе глицерина, желчи и картофеля вырастают туберкулёзные палочки наименьшей вирулентности, и, следовательно, можно попробовать вырастить культуру ослабленных туберкулёзных микробов.
К 1919 году учёные создали штамм, не вызывавший туберкулёз у подопытных животных и задумались о его испытании на людях. Но лишь 18 июля 1921 года были сделаны первые прививки БЦЖ. Вначале часто бывало, что «что-то пошло не так»: к примеру, в германском Любеке все из 240 привитых новорождённых заболели туберкулёзом, а 77 из них умерли. Но расследование показало, что виновата не вакцина БЦЖ, а халатность врача, хранившего её в одном контейнере с культурой классических туберкулёзных микробов.
Albert Calmette, 1930 год
В 1925 году Кальметт передал свою вакцину советским коллегам и прививка БЦЖ начала активно применяться в СССР. Всего через 3 года выяснилось, что смертность от туберкулёза в группах привитых детей действительно сократилась. В 1928 году было рекомендовано вакцинировать БЦЖ новорождённых из «групп риска». С середины 1950-х годов вакцинация новорождённых стала обязательной в большинстве стран Европы (кроме разве что Нидерландов). Также в 1948 году первой из неевропейских стран обязательную вакцинацию ввела Индия, в 1967-1968 годах Бразилия, прививка обязательна в Сингапуре, Малайзии и многих других странах. Но с конца 1990-х годов несколько европейских государств прекратили использование БЦЖ для массовой вакцинации, сославшись на незначительную заболеваемость туберкулёзом среди своих граждан.
Постараюсь просто и коротко рассказать об основных прививках, которые надо сделать в первые годы жизни ребенку согласно Российским стандартам. Все очень просто.
Итак, первое. БЦЖ.
1. В каждом Российском роддоме предлагают сделать две прививки: БЦЖ и первую из трех прививку от гепатита Б.
2. Потом на первом году, согласно национальному календарю, малышу предстоит сделать еще только 1 прививку — коклюш+дифтерия+стобляк+полиомиелит (она делается троекратно через 1,5-2 месяца). Ну, и повторить прививку от гепатита Б, если она была сделана в роддоме (она также делается троекратно).
3. После года делается прививка от кори+краснухи+паротита, и дальше только ревакцинации!
БЦЖ делают в первые 3-7 дней при отсутствии противопоказаний, в плечо, а при отрицательной пробе Манту — повторно в 7 и 14 лет проводят ревакцинацию.
Роберт Кох
1. Почему начинают с нее и как им заразиться?
Начинают с БЦЖ потому, что считается, что в нашей стране сейчас эпидемия туберкулеза и очень высокий риск заразиться туберкулезом новорожденному ребенку. Он вызывается микобактерией и передается через воздух, при чихании, разговоре, кашле. Микобактерии могут летать в лифте, ресторане, аэропорту или в метро. В общем, риск его встретить высок.
Поэтому БЦЖ традиционно делали в роддоме. Кроме того, считается, что дети чаще заболевают туберкулезом при первичной «встрече» с микобактериями и болеют тяжелее. В ряде европейских стран эту прививку не проводят так как считается, что там благоприятная эпидемическая обстановка (в России сейчас продолжается эпидемия туберкулеза).
2. Что делать, если в роддоме БЦЖ не сделали?
Иногда по каким-то причинам в первые дни эту прививку ребенку не делают. Тогда ее можно сделать ребенку по месту жительства в любое удобное для Вас время (когда созреете, если боитесь, или когда начнете «выходить в свет» с ребенком). Но если Вы ее будете делать после 2 месяцев, то придется предварительно сделать пробу Манту. Это не прививка, это всего лишь тест чтобы определить — не заразился ли ребенок уже туберкулезом (в таком случае прививка не нужна, отправят сразу к фтизиатру). Иногда реакция Манту бывает ложно-положительной, часто отмечаются аллергические реакции на компоненты Манту (на туберкулин) — тогда можно сделать контрольно так называемый Диаскин-тест, он более чувствительный, и уже после его результата принимать решение о том, нужно ли Вам обращаться к фтизиатру.
3. Осложнения от вакцинации.
БЦЖ — это почти живая вакцина, однако, частота осложнений невысокая даже у иммунодефицитных лиц. Вот, что пишет по этому поводу Всемирная Организация Здравоохранения : «Осложнения после вакцинации БЦЖ наблюдаются редко: частота летальной диссеминации БЦЖ оценивается в 0,19-1,56 на миллион вакцинированных лиц, и ее жертвами почти исключительно становятся непреднамеренно иммунизированные лица с тяжелыми нарушениями клеточного иммунитета. Значительные местные реакции, например, обширное местное изъязвление и регионарный лимфаденит наблюдаются у <1:1000 и в большинстве случаев (>90%) среди лиц с иммунодефицитом. Сообщения об остите были связаны с использованием определенных партий вакцины, однако в настоящее время он встречается чрезвычайно редко. Поскольку острые побочные проявления при вакцинации БЦЖ встречаются крайне редко даже среди ВИЧ-позитивных младенцев без клинических признаков, все здоровые новорожденные должны быть вакцинированы БЦЖ даже в ВИЧ-эндемичных районах».
4. Как она сочетается с другими прививками?
БЦЖ — единственная вакцина, которую не рекомендуют вводить вместе в другими вакцинами. Следует выдержать интервал примерно в 1-1,5 месяца.
Таким образом, если прививка была сделана здоровому ребенку с соблюдением всех правил введения вакцины — она практически безопасна, однако сильно снижает риск тяжелых форм развития туберкулеза в нашей стране, где в настоящее время эпидемия. Если Вы не сделали ее в роддоме, ее можно сделать и позже, но только после реакции Манту (или Диаскин-теста) и не ранее чем через 1 месяц после\до других прививок. Проба Манту не является прививкой и проводится после первого года жизни каждый год до совершеннолетия.
Дети с коинфекцией туберкулеза и ВИЧ в Мьянме. © 2012 Matthieu Zellweger (with AIDSpartners.org)
К сожалению, в обществе знаний о туберкулезе очень и очень мало, особенно это касается проблемы прививок от туберкулеза и проб Манту (туберкулинодиагностики).
Для чего нужна эта прививка? И почему, несмотря на то, что всех прививают, многие люди болеют туберкулезом?
Прививка БЦЖ нужна для профилактики туберкулеза у детей. Она не защищает от заражения возбудителем туберкулеза, но она реально защищает от перехода скрытой инфекции в явную болезнь (примерно у 70% привитых), и практически на 100% защищает деток от тяжелых форм туберкулеза – от туберкулезного менингита, туберкулеза костей и суставов и тяжелых форм туберкулеза легких. Именно применение вакцины БЦЖ позволило добиться значительного снижения заболеваемости детей туберкулезом вообще, и в частности, уже много лет, несмотря на тяжелую социальную ситуацию, мы не видели случаев туберкулезного менингита у привитых детей.
Прививка БЦЖ, как правило, делается в родильном доме на четвертый день жизни ребенка, в левое плечико, на границе его верхней и средней трети.
Почему так рано? Дело в том, что к сожалению, ситуация с туберкулезом в обществе неблагополучна, и далеко не все больные туберкулезом, выделяющие возбудитель, знают о своей болезни, соответственно они не получают лечения и заразны. Поэтому встретиться с микобактерией туберкулеза ребенок может очень и очень рано. А фтизиатрам давно известно, что чем раньше ребенок инфицирован, тем больше вероятность перехода инфекции в болезнь и тем более неблагополучным будет течение заболевания. Поэтому-то и прививку делают максимально рано, чтобы у ребенка успел выработаться иммунитет, чтобы не заболеть. И в связи с этим позволю себе напомнить старинное правило – до месяца не стоит показывать никому из посторонних новорожденного.
Вакцина БЦЖ – это ослабленный вакцинный штамм, который не может вызывать заболевания туберкулезом, но позволяет вырабатываться иммунитету против этого заболевания. Поскольку иммунитет, направленный против туберкулеза, вырабатывается только тогда, когда в организме присутствует возбудитель или его вакцинная замена, то сделать убитую вакцину невозможно, поэтому во всех странах применяется одна и та же вакцина БЦЖ различных производителей (многие родители часто задают вопрос об импортных вакцинах, так как считают, что они лучше). Более того, отечественная вакцина, как мне кажется, лучше, потому что и у вакцинаторов, и у педиатров большой опыт работы с ней. Вдобавок, импортные вакцины могут довольно долго храниться на таможне или оказаться в неподходящих условиях, а поскольку вакцина живая, условия ее хранения должны быть очень строгими.
Существует вариант вакцины БЦЖ — вакцина БЦЖ-М, в которой содержится в два раза меньше микробных тел, чем в обычной вакцине. Вакциной БЦЖ-М прививают ослабленных и маловесных недоношенных детей, и обычно эту вакцину уже применяют не в роддоме, а там, куда переведут ребенка из роддома.
Обычно вакцина БЦЖ, в отличие, скажем, от вакцины АКДС, переносится неплохо, однако возможны осложнения вакцинации, и здесь напомню об этом, чтобы родители знали, на что обратить внимание.
Но сначала – несколько слов о нормальном течении поствакцинального процесса, так как на эту тему бывает удивительно много вопросов.
В норме через 6-8 недель после вакцинации (то есть в полтора — два месяца) начинается поствакцинальная реакция – ранее незаметный беловатый узелок приподнимается на коже, вначале напоминая комариный укус, а потом на месте прививки появляется пузырек, заполненный светло-желтой жидкостью, затем (обычно к 3-4 месяцам) пузырек лопается, место прививки покрывается корочкой, которая сходит несколько раз и появляется вновь.
Все это – совершенно нормальный процесс, а не «жуткий гнойник», как описывают некоторые родители. Никакого особого ухода за местом прививки не нужно, нельзя смазывать гнойничок никаким дезинфицирующими средствами, йодом, зеленкой или мазями – это может убить достаточно нестойкий вакцинный штамм, и нарушить ход поствакцинальной реакции.
Что же должно насторожить родителей? Дело в том, что редко, но бывает, что вакцина попадает подкожно, а не внутрикожно – и образуется нагноение, но уже под кожей, при этом внешне гнойничка нет, есть горошина под синюшной кожей. Также может отмечаться увеличение лимфоузлов подмышкой слева. Все это – признаки возможного осложнения вакцинации БЦЖ, и на это следует обязательно обратить внимание участкового доктора.
Сейчас, на волне модного антипрививочного поветрия, некоторые родители считают, что прививки – это вред, так как в них содержится фенол, ртуть и все такое прочее. Дело в том, что в вакцине БЦЖ действительно есть консерванты, но без этого живую вакцину не сделать, и еще один момент – в нашей водопроводной воде гораздо больше всякой дряни, чем в вакцине. Однако если родители решают, что их ребенку вакцинация не нужна – они имеют полное право от нее отказаться, этот пункт четко прописан в нашем законодательстве. Таким родителям искренне хочется сказать только одно – это ваш ребенок и именно вы берете на себя ответственность за отказ от прививок, в частности от БЦЖ. В этом случае родители должны собственноручно написать в карте ребенка отказ от проведения профилактических прививок и указать, что они имели возможность задать все интересующие их вопросы, и не будут иметь никаких претензий к лечебному учреждению.
Туберкулез у детей
Различают следующие стадии туберкулеза у детей (так, для общего ознакомления. Чтобы знать от чего прививаемся):
— первичное инфицирование — в месте проникновения инфекции возникает локальное воспаление. Отсюда бактерии проникают в ближайшие лимфатические узлы, и формируется так называемый «первичный комплекс». Общее самочувствие в большинстве случаем нарушается незначительно. Возможно появление быстрой утомляемости, похудания, потери аппетита, ночных потов, сухости кожи. В большинстве случаев инфекционный очаг кальцинируется и развитие туберкулеза останавливается на этой стадии.
— латентная (скрытая) инфекция — вследствие ослабления защитных сил организма из свежего или кальцинировавшегося очага может произойти распространение возбудителя и образование многочисленных очагов в других органах (легких, селезенке, печени, головном мозге, мозговых оболочках, костях). Особенно опасны для малышей туберкулезный менингит (воспаление мозговых оболочек) и туберкулез костей.
— рецидивирующий туберкулез взрослого типа — проявляется туберкулезным поражением многих органов, сопровождающимися лихорадкой, значительным упадком сил. Чаще всего поражаются легкие с образованием полостей (каверн), которые могут прорываться в бронхи, вследствие чего возбудители выделяются наружу (открытая форма туберкулеза).
В 90-95% случаев первичное инфицирование проходит незамеченным, оставляя только положительные туберкулиновые пробы и латентную инфекцию, а последняя может перейти в активную форму в любом возрасте (это как мина замедленного действия).
Вакцинация против туберкулеза.
Главным фактором, определяющим возникновение и течение болезни, служит состояние защитных сил организма. Неблагоприятные социальные условия и предшествующее ослабление организма вследствие других, в первую очередь хронических заболеваний, способствуют возникновению туберкулеза.
Эффективность вакцины.
Результаты исследований неоднозначны, и различаются в разных странах. В Великобритании исследования на 50000 детях показали снижение риска инфекции на 80% после вакцинации. Результаты в США не столь впечатляющи. Однако последние исследования показали, что после вакцинации риск туберкулеза легких снижается в 2 раза, и смертность на 71%.
Результаты российских исследований показали, что невакцинированные дети заболевают туберкулезом в 15 раз чаще, чем привитые своевременно и по всем правилам.
Противотуберкулезная вакцинация у привитых детей вызывает иммунитет к туберкулезной инфекции. Попадая в организм привитого вакциной БЦЖ ребенка, микобактерии туберкулеза обычно не вызывают тяжелых форм туберкулеза, развивающихся в результате первичного заражения (туберкулезного менингита, милиарного туберкулеза, казеозной пневмонии, обширных инфильтратов в легком с образованием первичной каверны). Вместе с тем вакцина БЦЖ не предохраняет от заражения туберкулезом, т.е. от проникновения микобактерий аэрогенным или элементарным путем и развития первичной туберкулезной инфекции, которая сопровождается возникновением локальных форм первичного туберкулеза у 7 – 10% заразившихся. У привитых детей первичное заражение обычно протекает незаметно, и его часто не выявляют или диагностируют при вираже туберкулиновой реакции, которая у перенесших первичную инфекцию остается положительной на всю жизнь. Такие лица называются инфицированными туберкулезом.
Прививка рекомендуется:
— В странах, где число инфицированных туберкулезом составляет более 1% .
— Детям, в семье которых есть больные туберкулезом .
Когда делается БЦЖ.
Вакцинацию БЦЖ проводят новорожденным, если прививка не была сделана в роддоме, то о ней нужно позаботиться в течение первых 6 недель жизни младенца. До шестинедельного возраста туберкулиновая проба (Манту) не нужна. Детям старше 6 недель вакцину вводят только при отрицательной реакции на туберкулин, чтобы избежать осложнений из-за возможного инфицирования.
Противотуберкулезная вакцина БЦЖ не эффективна, если она вводится уже инфицированному лицу.
Побочные эффекты прививки БЦЖ.
Как правило, носят местный характер и включают подкожные «холодные» абсцессы (гнойники), которые возникают при нарушении техники вакцинации, воспаление местных лимфатических узлов. Келлоидные рубцы, воспаление костей и распространенная БЦЖ-инфекция встречается очень редко, в основном у детей с выраженным иммунодефицитом.
За все время применения вакцины (было сделано более 100 млн. людей), наблюдалось только 24 смертных случая, практически все умершие страдали иммунодефицитом.
Противопоказания к прививке БЦЖ.
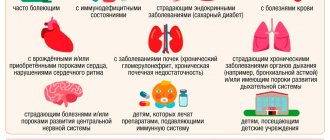
Абсолютные (постоянные):
— первичные иммунодефициты — ВИЧ-инфекция — злокачественные болезни крови — новообразования — были тяжелые реакции на предыдущее введение БЦЖ. — Туберкулез
Временные:
— внутриутробные инфекции — гемолитическая болезнь — выраженная недоношенность (<2000 гр). — кожные заболевания — проводится терапия большими дозами кортикостероидов или иммунодепрессантов;
Разрешенные препараты:
БЦЖ, БЦЖ-М Вакцина против туберкулеза. Производство: Россия
Состав: живые ослабленные микобактерии туберкулеза штамма БЦЖ-I. Одна доза содержит 0,05 мг препарата (БЦЖ) или 0,025 мг (БЦЖ-М)
Противопоказания к вакцинации новорожденных:
— недоношенность II-IV степени; — внутриутробная гипотрфия III-IV степени; — внутриутробная инфекция; — гнойно-септические заболевания; — гемолитическая болезнь новорожденных (средне-тяжелая и тяжелая формы); — генерализованные кожные поражения; — острые заболевания; — генерализованная БЦЖ-инфекция, выявленная у других детей в семье;
Противотуберкулезная вакцина
Противотуберкулезная вакцина была создана в 1921 году французскими учеными Кальметтом(Calmette) и Гереном (Guerin), откуда и произошло ее название (Bacille Calmette-Guerin, сокращенно — BCG, а в русском обозначении — БЦЖ). В первые годы применения вакцина была использована для создания искусственного иммунитета у новорожденных детей путем введения ее со сцеженным молоком матери. В дальнейшем был разработан и внедрен накожный способ вакцинации. В настоящее время вакцина вводится внутрикожно (в/к) в предплечье в родильном доме. С 1991 года применяется также вакцина БЦЖ-М, в которой доза бактериальной массы снижена вдвое, что позволяет применять ее для иммунизации недоношенных новорожденных и ослабленных детей.
Прививки проводит специально обученная медицинская сестра.
В медицинской карте врачом в день вакцинации (ревакцинации) должна быть сделана подробная запись с указанием результатов термометрии, развернутым дневником, назначением введения вакцины БЦЖ (БЦЖ-М) с указанием метода введения (в/к), дозы вакцины (0,05 или 0,025), серии, номера, срока годности и изготовителя вакцины. Паспортные данные препарата должны быть лично прочитаны врачом на упаковке и на ампуле с вакциной (обычно, если ее делают в роддоме, в выписном эпикризе написаны все данные о проведенной прививке, можете посмотреть).
Перед вакцинацией (ревакцинацией) врач и медицинская сестра должны обязательно ознакомиться с инструкцией по применению вакцины, а также предварительно информировать родителей ребенка (подростка) об иммунизации и местной реакции на прививку. И вы обязательно подписываете информированное согласие на выполнение БЦЖ.
Проведение прививок на дому разрешают в исключительных случаях решением комиссии, о чем должна быть запись в медицинской карте, и проводят в присутствии врача. Проведение вакцинации новорожденных в родильном доме (отделении патологии) допускается в детской палате в присутствии врача. В этих случаях формирование укладки для вакцинации производят в специальной комнате.
Все необходимые для проведения вакцинации БЦЖ предметы (столы, биксы, лотки, шкафы и т. д.) должны быть маркированы. Вакцинацию в родильном доме проводят в утренние часы.
В связи с ранней выпиской из акушерских стационаров, при отсутствии противопоказаний, вакцинация новорожденных против туберкулеза может проводиться с третьих суток жизни; выписка возможна через час после вакцинации при отсутствии реакции на нее. Наблюдение за вакцинированными и ревакцинированными детьми, подростками и взрослыми проводят врачи и медицинские сестры общей лечебной сети. Через 1 — 12 месяцев после вакцинации они должны проверить прививочную реакцию с регистрацией размера и характера местной реакции (папула, пустула с образованием корочки, с отделяемым или без него, рубчик, пигментация и т. д.).
Эти сведения должны быть зарегистрированы:
— у посещающих детские учреждения детей и подростков в учетных формах № 063/у (карта ребенка в поликлинике) и № 026/у (карта ребенка в саду или школе); — у неорганизованных детей — в учетной форме № 063/у и в истории развития ребенка (форма № 112).
Организация вакцинации новорожденных.
Организует вакцинацию новорожденных главный врач родильного дома (зав. отделением). Главный врач родильного дома (отделения) выделяет не менее двух медсестер для прохождения специальной подготовки по технике введения вакцины.
При направлении в детскую поликлинику обменной карты (учетная форма № 0113/у) родильный дом (отделение) отмечает в ней дату внутрикожной вакцинации, серию вакцины, срок ее годности и название института-изготовителя.
Родильный дом (отделение) информирует родителей, что 4–6 недель после внутрикожной вакцинации у ребенка должна развиться местная прививочная реакция, при появлении которой ребенка необходимо показать участковому врачу-педиатру. Место реакции категорически запрещается обрабатывать любыми растворами и смазывать различными мазями.
Детям, родившимся вне родильного дома, а также новорожденным, которым по каким-либо причинам не была сделана прививка, вакцинацию проводят в детской поликлинике (в детском отделении больницы, на фельдшерско-акушерском пункте) специально обученной методике внутрикожной вакцинации медицинской сестрой (фельдшером). Для вакцинации новорожденных внутрикожным методом в детской комнате родильного дома (отделения) необходимо иметь:
— Холодильник для хранения вакцины БЦЖ и БЦЖ-М при температуре не выше +8° С. — Шприцы 2–5-ти граммовые одноразового применения для разведения вакцины — 2–3 шт. — Шприцы одноразовые туберкулиновые с хорошо пригнанным поршнем и тонкой короткой иглой с коротким косым срезом — не менее 10–15 шт. на один день работы. — Иглы инъекционные № 840 для разведения вакцины — 2–3 шт. — Этиловый спирт (70%) регистрационный № 74\614\11(12). — Хлорамин (5%). регистрационный № 67\554\250. Готовят в день вакцинации.
Все необходимые для внутрикожной вакцинации предметы должны храниться под замком в отдельном шкафчике. Использование их для каких-либо других целей категорически запрещается.
При проведении вакцинации детей, которые не были вакцинированы в период новорожденности, в поликлинике необходимо дополнительно иметь инструментарий для проверки туберкулиновой пробы Манту.
«ТОЛЬКО ДЛЯ БЕЛЫХ?»
При исследованиях эффективности прививки БЦЖ обнаружилась странная особенность: она эффективно «работает» лишь в странах с умеренным климатом. Так, клинические исследования, проведённые в Великобритании, доказали защитный эффект от 60 % до 80 %. Но чем южнее — тем хуже, и в странах с экваториальным климатом эффективность БЦЖ оказалась совсем незначительной.
В мировой статистике инфекционные заболевания до сих пор остаются главной причиной смерти. Но в странах с развитым здравоохранением обыватель уже позабыл о разрушительных эпидемиях прошлого, а об ужасах натуральной оспы, холеры или столбняка осведомлены разве что специалисты да любители классики.
Ещё каких-то сто лет назад большая часть детей не доживала до взрослого возраста, погибая от инфекционных болезней, и от вымирания человечество спасала только экстенсивная репродукция. Сегодня в российской структуре смертности от инфекций умирает 1,6% людей.
Тогда как заболевания сердечно-сосудистой системы уносят жизни 57% россиян (по данным Росстата за 2010 год). Общая продолжительность жизни за последние сто лет значительно выросла, так что в развитых странах большинство людей умирают от «старости» (т.е. рака, инфарктов и инсультов). Чему же мы обязаны такому счастью? Куда девались былые эпидемии?
Две женщины говорят через маски от гриппа во время эпидемии, 1918 год © Keystone/Getty Images
Немалую роль сыграли санитарно-гигиенические меры. Заболеваемость многими фекально-оральными инфекциями (холера, брюшной тиф и др.) удалось свести к минимуму, когда население стало снабжаться хлорированной водой. Вспышки той же холеры время от времени происходят и в наши дни, поражая до 5 млн. человек и убивая до 100 тысяч ежегодно, но сегодня эта проблема касается почти исключительно стран 3-его мира (в 2010 крупные вспышки отмечались в Нигерии, Чаде, Камеруне и на Гаити). О былых эпидемиях холеры в Европе нам напоминает разве что художественная литература, да киноклассика (например, «Смерть в Венеции» Лукино Висконти).
Огромную роль в борьбе с бактериальными инфекциями сыграли и антибиотики, которые стали массово применяться с 40-х годов прошлого века. На фармацевтическом рынке появились замечательные препараты, способные излечивать не только бактериальные, но и некоторые вирусные инфекции, такие как вирусные гепатиты. Не станем умалять и значимость презервативов в контроле за распространением заболеваний, передающимися половым путем.
Однако, оценивая эпидемиологическую ретроспективу, мы приходим к выводу, что наибольшую роль в борьбе с опасными инфекциями сыграли вакцины. Конечно, и в наши дни можно встретить американца с парализованными из-за полиомиелита ногами, но с середины 1990-х это заболевание в Западном полушарии больше не регистрируется. Нет больше в мире и натуральной оспы (последний случай зарегистрирован в Сомали в 1977 году), а ведь еще недавно эта инфекция была планетарным бедствием.
В XVIII веке в России каждый 7-ой ребенок умирал от натуральной оспы, а в XX веке вирус унес жизни почти полумиллиарда человек! Именно натуральная оспа, а также другие инфекции, завезенные в Южную и Центральную Америки, погубили аборигенные цивилизации.
Профилактическая прививка против холеры в 1966 год.
Само слово «вакцина» происходит от латинского названия коровы (vacca). В 1796 году Эдвард Дженнер впервые применяет эффективный способ профилактики натуральной оспы — прививает несмертельную для человека коровью оспу собственному сыну. Еще за много лет до того на Востоке стали применять втирание оспенного струпа от людей, перенесших натуральную оспу в легкой форме, затем практика таких прививок распространилась и в Европу. Так был привит в детстве и сам Дженнер. К сожалению прививки человеческой оспы были очень опасны и около 2% детей их не переживали. Однако эпидемии оспы в то время были столь разрушительными, что люди предпочитали такие прививки, как меньший риск. Гениальное открытие Дженнера заключалось в успешной попытке привить не человеческую, а близкородственную ей оспу коров. Открытие далеко не сразу снискало славу. Дженнера высмеяли в Королевском обществе Лондона, куда он направил на оценку свой труд, враждебно отнеслось к идее прививать людям коровью хворь и духовенство. И все же, пройдя тернистый путь, вакцинация охватила всю Европу уже при жизни Дженнера, и умер ученый в 1823 году в зените славы.
Еще при жизни Дженнера вакцинация стала обрастать самыми причудливыми мифами. Со временем мифы видоизменялись, на смену устаревшим приходили новые. Однако, несмотря на все сопротивление вакцинам, натуральную оспу удалось ликвидировать, привив практически все население планеты, от цивилизованных стран Запада до неграмотных и суеверных аборигенов Африки. Как не пугающе звучали мифы о прививках, оспа, уносящая так много жизней, была гораздо страшнее.
Британский художник Джеймс Джиллрей в 1802г. карикатурно изобразил сцену вакцинации в больнице Св. Панкратия. Здесь Эдвард Дженнер прививает перепуганных девушек, тогда как из уже привитых выскакивают коровы. В то время бытовал миф, что прививка коровьей оспы способно вызвать рост на теле придатков, напоминающих по форме части тела коровы. Мальчик рядом с Дженнером держит кадку, на которой написано «Свежайшие коровьи оспины», в кармане у него газета со статьей «Польза от вакцины». Картина вверху карикатуры изображает популярную библейскую сцену поклонения золотому тельцу.
Забывать о страшных эпидемиях мы стали во многом благодаря вакцинации, причем по мере развития вакцинологии прививки становились все более безопасными. Для вакцинации применяются ослабленные возбудители, а в последние десятилетия все чаще используются убитые бактерии и вирусы или даже их очищенные антигены, которые не способны вызвать у привитого даже самой легкой формы инфекции. Однако сегодня все чаще возникают новые мифы о вакцинах и приобретают популярность «антипривичники».
КТО ПОРОЖДАЕТ МИФЫ О ПРИВИВКАХ?
Прежде всего, к этом процессу причастны лица, занятые в самом здравоохранении или в смежных сферах. Как и в любой профессии, в медицинской среде бывают специалисты грамотные и не очень. При этом неграмотный медик способен породить весьма вредоносный миф. Конечно, среди наиболее рьяных антипрививочников преобладают личности психопатические, но именно их предпочитают приглашать на популярные ток-шоу, и именно их безграмотные опусы охотно публикуются в печати. В своем псевдонаучном резонерстве они способны перекричать любого интеллигентного ученого. Придуманные ими страшилки находят неизменный отклик в сердцах родителей, чья забота о новорожденных и в норме достигает почти параноидального уровня.
Как ни странно, многие мифы поддерживается и самими производителями вакцин. Вакцины — очень доходный бизнес, и конкуренция здесь весьма агрессивна. Стоит появиться очередному мифу о смертельной опасности одного из компонентов вакцины, например, консерванта, как тут же один из производителей заменяет этот компонент аналогом, либо находит путь производить вакцину вовсе без консервантов. При этом отсутствие этого компонента, на самом деле совершенно безопасного, используется производителем как мощный рекламный ход. Обыватель же, слыша, что данная вакцина лучше всех прочих тем, что не содержит такой-то консервант, естественно делает вывод, что этот компонент опасен для здоровья. Тут же начинаются ретроспективные анализы здоровья привитых старыми вакцинами со злополучным консервантом, и, конечно же, находится немало «пострадавших»…
После того, как ученые заговорили о нейротоксическом действии алюминия, из общепита была изъята вся посуда, изготовленная из этого металла. «Антипрививочники» тут же ухватились и за вакцинальные адъюванты. Такие адъюванты представлены в ряде вакцин в мизерных и совершенно безопасных дозировках в форме алюминиевых квасцов, которые многие пьют ложками для борьбы с изжогой. До сих пор на полках аптек можно встретить популярные алюминиесодержащие антациды. Однако многие производители вакцин постарались уйти от использования аллюминиесодержащих адъювантов, снова пойдя на поводу у мифов.
Митинг против Вакцинация в Санта-Монике, 3 июля 2015 года © Kent Nishimura / Los Angeles Times
Несколько лет назад я столкнулся с широкомассштабной акцией антипрививочников в Москве. Всюду расклеивались листовки, убеждающие прохожих в опасности вакцины против гепатита В. Авторы этих опусов излагали бессвязные страшилки, основанные на том факте, что эта рекомбинантная вакцина производится из пекарских дрожжей путем генной инженерии. «Как же так!», — возмущались они: «Ученые хотят изменить наши гены!». Чушь, конечно, но многие сограждане были очень напуганы и отказывались от прививок…
Лет 6 назад мне довелось читать лекцию о клещевом энцефалите на одном из крупных предприятий Сибири. Когда речь зашла о прививке, одна из слушательниц возмутилась и поведала аудитории удивительную историю. По ее словам, одна из ее ближайших подруг родила ребенка с тяжелым недоразвитием головного мозга из-за того, что незадолго до зачатия муж сделал прививку против клещевого энцефалита. Казалось бы, вся история — бред. Но аудитория отнеслась к рассказу сочувственно. В результате в этом коллективе почти все отказались от вакцинации. Чем вычурней и безапелляционней медицинская страшилка, тем больше у нее последователей. Однако реальные факты говорят о том, что используемые сегодня в медицине вакцины являются одними из самых безопасных препаратов, а серьезные осложнения после прививок настолько редки, что в большинстве случаев не представляется возможным доказать причинно-следственную связь между прививкой и возникшим в то же время заболеванием.
Приведу некоторые цифры:
Детская комбинированная вакцина против кори, краснухи и эпидемического паротита вызывает серьезные осложнения у ослабленных детей в 1 из 1 000 000 случаев. При этом само заболевание корью может вызвать самые серьезные последствия: пневмонию у 6 из 100 больных, энцефалит — у 1 из 1000, летальный исход у 2 из 1000 детей. Краснуха вызывает тяжелые пороки у новорожденных в случае каждой четвертой беременности, осложненной этой инфекцией в первом триместре. Эпидемический паротит (свинка) обусловливает до 1/4 всех случаев мужского бесплодия.
Дифтерия приводит к смерти в 1 из 20 случаев, столбняк — в 2 из 10. Коклюш убивает одного из 1500 детей и вызывает пневмонию у 1 из 8, а энцефалит у 1 из 20. Что же касается комбинированной вакцины против дифтерии, столбняка и коклюша (АКДС), не доказано ни одного случая смертельного осложнения, острая энцефалопатия отмечается в США в 0-10,5 случаях из 1 000 000, судорожные и анафилактические реакции с последующим полным выздоровлением регистрируются в 1 из 14 000 случаев. Чтобы свести число тяжелых побочных реакций к абсолютному минимуму, теперь в вакцине все чаще используется бесклеточный коклюшный компонент.
Много вопросов вызывает живая полиомиелитная вакцина (капли в рот). Она действительно способная вызвать вакцино-ассоциированный полиомиелит у иммунодефицитных и генетически предрасположенных детей. И хотя частота таких осложнений очень низка (в целом 1 случай на 2 500 000 прививок), в развитых странах педиатры перешли на инактивированную (убитую) вакцину в виде уколов, которая не дает таких осложнений.
Как протекает заживление у новорожденных: этапы заживления рубца
У новорожденных малышей приблизительно через 4-6 недель с момента введения вакцины заметно маленькое пятнышко. Вскоре оно становится уплотненным, подобно укусу комара.
В диаметре достигает примерно 5-10 миллиметров.
Для этой папулы характерно изменение цвета на белый, красный, фиолетовый или синюшный.
На следующем этапе вместо слегка приподнятого над поверхностью кожи пятнышка, появляется пустула, внутри которой находится жидкость. Изначально она прозрачная, однако со временем становится мутной.
Приблизительно через 4-6 месяцев после введения инъекции (у каждого ребенка этот период индивидуален) пузырек лопается, а вместо него формируется корочка, которая может меняться несколько раз. Обдирать ее ни в коем случае нельзя до окончательного заживления. В обратном случае этот процесс затянется надолго. На данном этапе, место вакцинации необходимо беречь от попадания воды.
Спустя полугодие у большинства малышей корочка отпадает естественным путем. Вместо нее остается рубчик, в диаметре достигающий 4-6 миллиметров. Первоначально он имеет красноватый оттенок, но впоследствии становится бледно-розовым. Окончательно формируется рубец у малыша к годичному возрасту.
ЭПИДЕМИИ ВОЗВРАЩАЮТСЯ
История вакцинопрофилактики неумолимо свидетельствует, что любые перебои в вакцинации населения против эпидемических заболеваний незамедлительно приводят к возникновению вспышек и смертям. Поэтому мне не совсем понятна логика лиц, призывающих к полному отказу от прививок.
Вспомним хотя бы недавнюю эпидемию полиомиелита в Таджикистане, разразившуюся прошлой весной (писал здесь). Вялый паралич был диагностирован у 430 таджикских детей, и паника достигла даже России. Поскольку паралич возникает менее чем у 1% заболевших, несложно подсчитать, что инфицировано было до полумиллиона детей. Всего же в Таджикистане проживает 1 млн. детей в уязвимом возрасте. О чем все это говорит? Только об одном: в стране страдает обеспечение населения прививками. И это на границе с неблагополучным по полиомиелиту Афганистаном!..
РЕАКЦИИ И ОСЛОЖНЕНИЯ ПРИ ВАКЦИНАЦИИ
На практике большинство поствакцинальных реакций носит характер индивидуальный, которые невозможно предвидеть. Чаще же всего наблюдаются вполне предсказуемые нетяжелые реакции в месте инъекции, выражающиеся в отеке и покраснении плеча и повышении температуры тела до субфебрильных цифр. Многие из таких реакций вызваны асептическим воспалением, часто вследствие введения вакцины в подкожную жировую клетчатку (особенно характерно при вакцинации тучных лиц короткой иглой). Такие реакции проходят сами за пару дней, а если принять парацетамол — то еще быстрее. Иногда наблюдается увеличение регионарных лимфоузлов — и это также нормальная реакция на прививку.
© ROBIN UTRECHT/AFP/Getty Images
Второй по частоте реакцией на вакцинацию можно назвать обмороки. Часто от самого вида шприца или через несколько минут после инъекции прививаемые теряют сознание, что нередко сопровождается судорогами и рвотой. Эта реакция имеет ту же природу, что и обмороки при виде крови. Она не связана с вакциной как таковой, но для постороннего, как и для самого прививаемого, такая реакция очень неприятна. Истинные аллергические реакции к компонентам вакцин встречаются сравнительно редко, однако после прививки следует понаблюдать за больным в течение часа, дабы вовремя среагировать на возможную анафилаксию. Перед постановкой вакцины пациента обязательно спрашивают о наличии у него аллергии к компонентам прививки (куриный белок в гриппозной вакцине, пекарские дрожжи в вакцине против гепатита В и т.п.).
Следует отметить, что наличие противопоказаний не означает, что у прививаемого неизбежно возникнет осложнение. Однако противопоказания защищают медицинского работника от возможных юридических последствий… Ловкий юрист может доказать судье, далекому от практической медицины, связь между прививкой и осложнением беременности или рождением дефектного ребенка. Потому беременных не прививают против краснухи, паротита, кори, ветрянки и БЦЖ. А вот неживые противогриппозные вакцины беременным после пандемии «свиного» гриппа стали усиленно рекомендовать…
Как должна выглядеть прививка БЦЖ
При отсутствии противопоказаний, первую прививку БЦЖ малышу делают на 3-5 день с момента рождения, а повторную при достижении семилетнего возраста. Место для инъекции ― наружная сторона левого плеча, а именно, граница между верхней и средней третью.
При успешном проведении вакцинации сразу же после инъекции на поверхности кожи образуется папула с диаметром от 5 мм до 1 см. Приблизительно спустя 15-20 минут она полностью рассасывается.
Через месяц после данной манипуляции, детский организм начинает реагировать на инъекцию. В самом месте укола появляется пустула с гнойным содержимым. Родителям малыша не стоит переживать, поскольку такая реакция абсолютно нормальна.
Не нужно обрабатывать появившийся прыщик мазями и лекарственными средствами.